こんにちは、こさか歯科クリニックです。
肥満と歯周病の関連のお話をしてきましたが、今回がラストです。

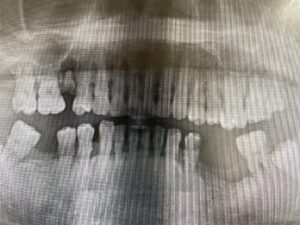
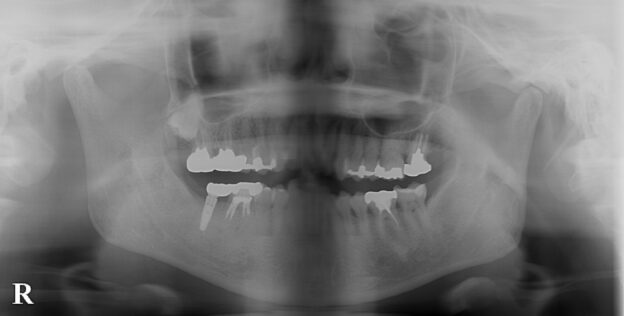
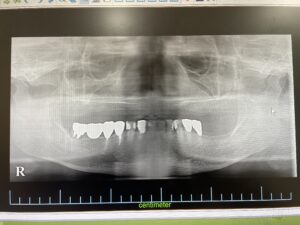
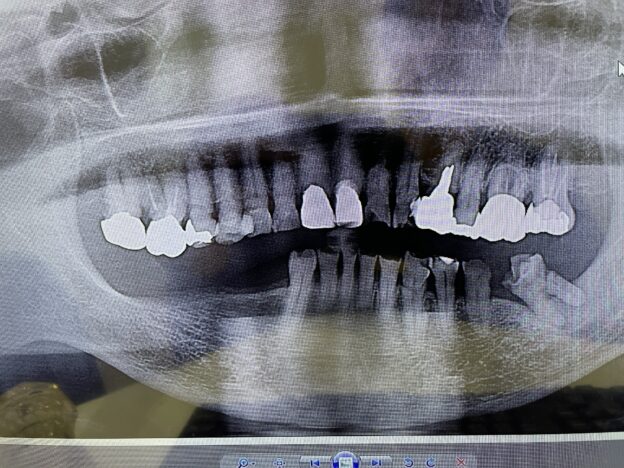
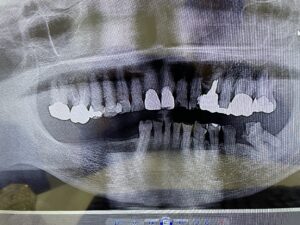
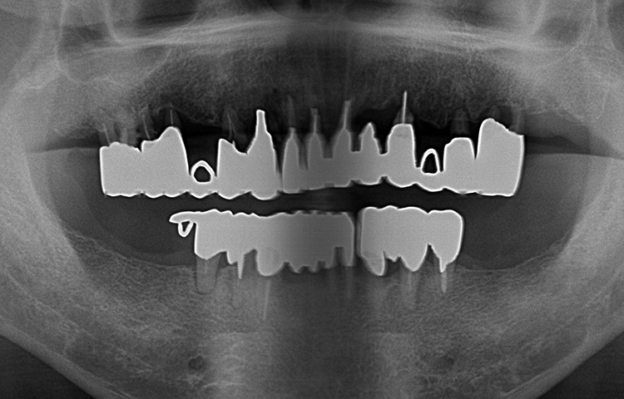
下の奥歯のレントゲン写真:歯周病が進行し、歯を支える骨が吸収してなくなってきています。奥歯は根が二股に分かれていたりしますが、支える骨がなくなってくるとこのように歯の根の分岐部のところがトンネル状になってきます。分岐部病変と呼ばれます。この状態になると、歯周病治療のスケーラーなどの器具が、トンネル状のところに到達しないため、歯周病が進行しやすい状態になってしまいます。
●肥満症とは
日本肥満学会は「肥満に起因ないし関連する健康障害を合併するか、その合併が予測される場合で、医学的に減量を必要とする病態」を肥満症と定義し疾患として位置づけしました。ここでいう健康障害とは10の疾患群、すなわち、2型糖尿病・耐糖能障害,脂質代謝異常,高血圧,高尿酸血症・痛風,冠動脈性疾患,脳梗塞,睡眠時無呼吸症候群,脂肪肝、整形外科的疾患,月経異常です。これらはいずれも減量による病態の改善が望まれるものばかりです。肥満症はこれらの健康障害の有無や、BMI,ウエスト値,腹部CT検査によって診断されます。
●肥満の現状
米国の1988〜94年の調査ではBMI30以上の肥満者の割合は男性で20%,女性で24.9%と非常に多かったのですが、さらに12年前と比べたところ男女ともおよそ8%も増加していました。喫煙対策が進んだ米国において、肥満は健康上最も深刻な問題であるとされています。その後,米国疾病対策センターは、BMI 30を超える肥満者の割合を州別に調査し、過去18年間にわたる分布図を作成しインターネットで公表していますが、これを見る限り中東部を中心に始まった肥満者の「蔓延」は全米に広がり深刻です。急速に広まる伝染病のアウトブレイクのように、肥満は全米で急増しています。
イギリスでも1980年から1995年の間に、肥満者は8%から15%に増加したと報告されています。肥満は先進国に限らず、多くの途上国、アジアや太平洋の島々でも増加しています。幸い日本では約15万人を対象にした大規模調査でBMI 30以上の肥満者の割合は男性1.86%,女性1.98%と欧米に比常に少ないようです。しかし肥満と最も関連の強い糖尿病の発病率は米国と同程度なのです。そこで肥満の基準値を BMI25以上とするとその割合は男性27.5%,女性18.9%となり、欧米と同程度になることから日本人では25が基準値として提唱されています。また国民栄養調査によると1980年以降、男性ではすべての年齢層においてBMIは増加しています。女性では高齢者で増加していますが、逆に中年期より前では痩せが増加しています。われわれの関与する福岡県久山町における疫学調査では、1961年以降、BMI 25以上の肥満者の割合は40歳以降で男女とも増加しています。BMI 25以上ではさまざまな疾患のリスクが上昇することや、糖尿病やその予備軍が急増していることから、やはり日本でも肥満は健康上の重要な問題となりつつあるといわれています。
●肥満が危険因子となる生活習慣病
肥満になると糖尿病,高血圧,高脂血症,動脈硬化,心疾患などになりやすくなります。これらの疾患のうち2型糖尿病へ及ぼす影響は特に強いのです。日本人の場合、前述のようにBMI 30を超える肥満は2%で、20%を超える米国にくらべ非常に少ないのですが、糖尿病人口は米国白人が7~15%であるのに対し日本人は4~12%と大きな差はありません。つまり日本人は軽度の肥満でも病気になりやすいようです。
肥満と心疾患に関する米国の大規模な調査です。
肥満と心疾患に関する米国の大規模な調査で成人の死亡率が最も低かったのはBMI 19〜21.9でした。面白いことに肥満の影響は若いほど強く 30~44歳の男性ではBMIが1増加する毎に虚血性心疾患(冠動脈疾患)による死亡率が10%増加していました。虚血性心疾患や脳血管障害の多くは動脈硬化によりますが、動脈硬化は肥満を始めとするいくつかの危険因子が関与しています。これらの危険因子(たとえば肥満,高血圧、高脂血症など)をひとつの集合体としてとらえるものとして、シンドロームX,インスリン抵抗性症候群、死の四重奏、内臓脂肪症候群、などが提唱されてきましたが、これらは近年,糖代謝異常,脂質代謝異常,高血圧,中心性肥満(内臓脂肪の蓄積)などの組み合わせによって定義されるメタボリックシンドローム(metabolicsyndrome)として統一されつうあります。
また2003年に米国で報告された大規模調査で肥満は癌による死亡率も高めていることが明らかなりました。16年間の追跡調査で90万人中 6万人弱が癌で死亡していたのですが、肥満はあらゆる部位の癌による死亡と有意に関連していました。
●肥満と歯周病
肥満は2型糖尿病の最大の危険因子ですが、糖尿病が歯周病を増悪させることは古くから知られていますので、肥満→糖尿病→歯周病という図式ができ上がります。では肥満が歯周病に直接影響するのでしょうか。1977年に動物実験で高血圧を伴う肥満ラットでは歯周病が悪化しやすいことが報告されていますが、20年以上たって初めて、ヒトにおいても肥満と歯周病が関連していることが福岡市健康づくりセンターにおける健診結果から明らかになりました。
この報告では肥満の指標としてはBMIと体脂肪率が、歯周病の指標としてはWHOのCPI
(community periodontal index)が用いられました。その結果、特に疾患のない20~59歳の成人において BMIが高いほど歯周病の有病率が増加していました。さらに、歯周病の危険因子と考えられている年齢,性別,口腔清掃習慣,喫煙の影響を調整した分析でも、BMIが20未満の痩せている人を基準とした場合、BMIが高くなると何倍も歯周病の危険度が上がっていました。同様の分析を体脂肪率について行ったところ、体脂肪率が5%上がるごとに歯周病の危険度は30%増加していました。この報告には明らかな糖尿病の方などは含まれていないことから、特に疾患はなくても肥満に関連した全身の状態、たとえば前述のメタボリックシンドロームなどの状態によって歯周病が悪化している可能性が指摘されました。
さらに種々の運動能力テストの結果と歯周病との関連を調べたところ、日常の運動量保存則と強い関連を示す最大酸素摂取量が歯周病と関連しており、運動面からも肥満と歯周病との関連が支持されました。その後の調査で同センターはウエスト/ヒップ比と歯周病との関連を報告しています。それによると643人を対象に詳細な分析を行ったところ、BMIL,体脂防率,ウエスト/ヒップ比いずれについても、その値が高いほど深い歯周ポケットをもつ者の割合が多いことがわかりました。さらにウエスト/ヒップ比を用いて、対象者を上半身肥満とそうでない
グループに分けた分析を行ったところ、ウエスト/ヒップの高い上半身肥満のグループでのみ
BMIが高いほど歯周病のリスクが有意に上昇していました。体脂肪率でも同様の結果が得られたことから、歯周病が上半身肥満と関連していることが示され、内臓脂肪の蓄積との関連が予測されています。
その後,肥満と歯周病との関連を示す報告が徐々に増えてきました。米国の国民健康栄養調査(NHANES II)の結果から、アタッチメントロスと肥満の各指標が有意に関連していることが示されました。同じくNHANES Ⅲの結果から、特に18〜34歳の若いグループにおいて、BMIやウエスト値が歯周病と有意に関連していることが明らかとなりました。別の調査では、40歳未満の肥満者では歯槽骨吸収が大きいことが報告されています。逆に50歳以上を対象として歯周病の危険因子を調べたタイの報告では、BMIもウエスト値も歯周病と関連していませんでした。これらの報告は、肥満が心疾患や死亡率に及ぼす影響は若いほど強いという前述の報告とも一致していて、たいへん興味深いと思います。日本からは、喫煙が歯周病の最大の危険因子で次に大きいのが肥満であると報告されています。私たちの最近の結果ですが、糖尿病の診断基準となる糖負荷試験を行い、歯周病の危険因子として肥満と糖尿病を女性について同時に分析した結果、肥満と歯周病は有意に関連していましたが、糖尿病と歯周病との関係は有意ではありませんでした。つまり,糖尿病が歯周病に及ぼす影響とは別のメカニズムで、肥満が歯周病に影響している可能性があるのです.

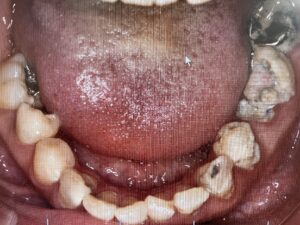
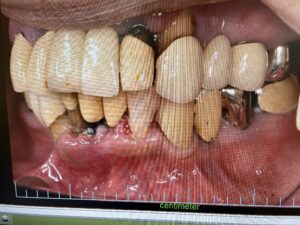
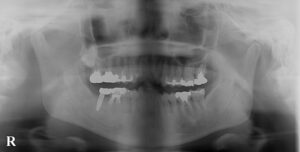
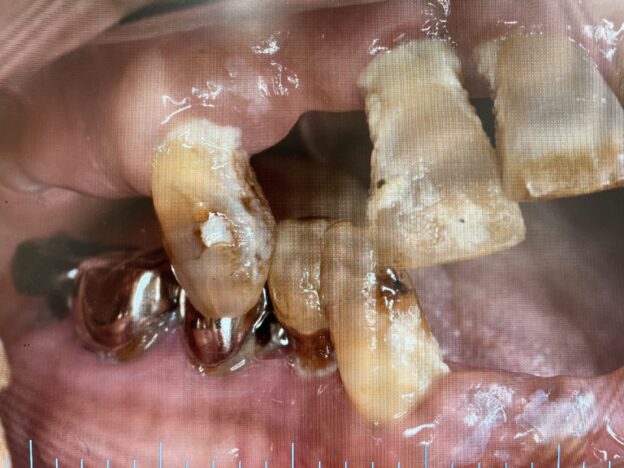
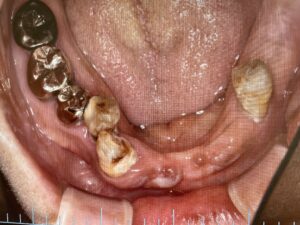
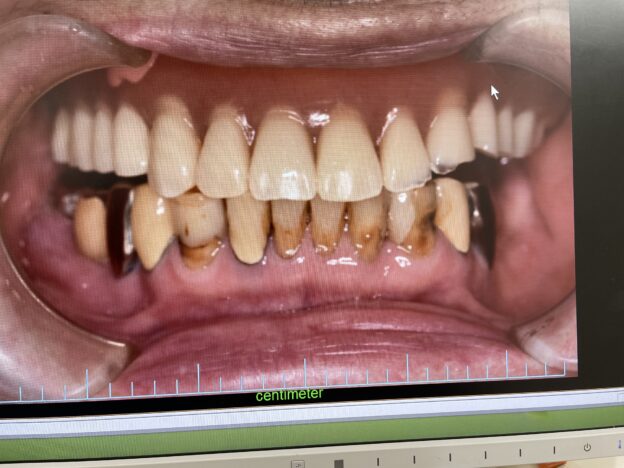
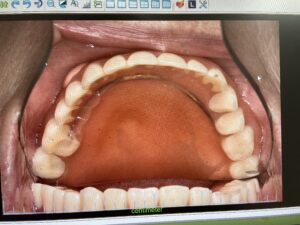
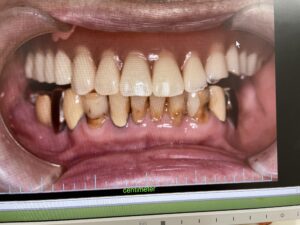
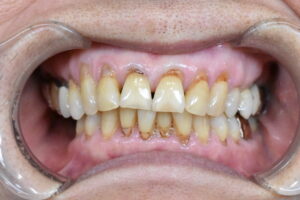
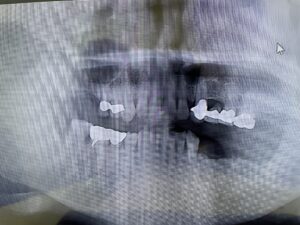
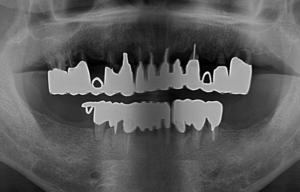
歯周病と肥満が合わさっているケース:お顔や全身状態のお写真は掲載できませんが、肥満体型で歯周病もかなり全体が進行している患者さんです。レントゲンで、歯を支える顎の骨が全体なくなっているのがわかります。
●かぜ肥満は歯周病と関連しているのか?
現時点で、肥満と歯周病を関連づけるメカニズムについての報告はほとんどありませんが、多くの医学論文からさまざまなことが予測されます。低栄養が免疫能に及ぼす影響については古くから調べられてきましたが、肥満については、1980年代にさまざまな疾患の危険因子として注目されるようになってから、免疫との関連を示す報告が増えてきました。肥満者では単球の殺菌能の低下、ナチュラルキラー(NK)細胞の活性や免疫グロブリンの低下、Bリンパ球やTリンパ球の機能低下、またB型肝炎ワクチンによる抗体ができにくいことなど、さまざまな報告がなされてきましたが、統一した見解は見当たりませんでした。
その後1994年に、脂肪細胞から分泌されるレプチンが発見され、食欲の抑制やエネルギー消費を増大させることが明らかとなり、「ダイエット新薬」の開発が期待され脚光を浴びました。それをきっかけに脂肪細胞の研究が盛んになり、脂肪細胞からは種々の生理活性物質が分泌され,全身へさまざまな影響を及ぼしていることがわかってきました。
このように、脂肪細胞はレプチン以外にもTNE-a,アディポネクチン、PAI-1 (plasminogenactivator inhibitor-1),性ホルモン、アディプシンなど、さまざまな生理活性物質を産生しますので、肥満になればなるほど巨大な内分泌器官となり影響も大きいのです。そして脂肪細胞はエネルギー貯蔵以外に、善悪いずれにおいても重要な役割を持っていると考えられるようになってきました。
そこで、これらの物質と歯周病との関連について述べてみます。歯周炎によって歯周局所には TNF-a が発現し、歯槽骨吸収を引き起こすことがわかっています。TNF-aは肥満者の脂肪組織からも多量に分泌されますので、歯周局所における歯槽骨吸収を促進する可能性があります。実際、若年の肥満者では、歯肉溝浸出液中のTNF-aの濃度がBMIと相関していることが報告されています 。肥満のマウスやラットでは、肝臓におけるLPS(菌体内毒素)の感受性が強くなることが報生されています。つまり、肥満によって肝臓にあるマイクロファージ(クッパー細胞)の機能が低下したり、肝細胞の素)の感受性が強くなることが報告されています
191.つまり、肥満によって肝臓にあるマクロファージ(クッパー細胞)の機能が低下したり、肝細胞のTNE-aに対する感受性が増強するのではないかと推測されています。歯周組織においても肥満がマクロファージの機能低下やTNE-a 感受性の上昇を引き起こすとすれば、歯周病が悪化しやすいと考えられます.
糖尿病は血管や神経組織に障害を及ぼします。糖尿病の前段階である肥満や高脂血症などの状態で血管に何らかの悪影響があるとすれば、歯周局所にも影響を及ぼしている可能性が考えられます。血液凝固を促進し虚血性心疾患を起こしやすくする PAI-1は、脂肪組織から分泌されますので、な血中にPAI-1が増加すると歯周組織の微細な血管にも血液循環障害が生じる可能性があります。実際、歯肉の炎症において、プラスミノーゲンの活性化が何らかの役割をもつことが報告されています。肥満者では血管内膜でマクロファージが泡沫化しアテローム動脈硬化症となりやすいのですが、歯周局所においても同様にマクロファージや単球が影響されているかもしれません。また,脂肪組織は補体活性因子を分泌しますので、これも歯周炎と関連しているかもしれません。このように脂肪組織からはさまざまな物質が分泌され複雑なネットワークを形成していますので、歯周病との関連があきらかになるにはしばらくかかるでしょう。
◼️おわりに
WHOによると2005年現在,世界人口60億人のうち10億人がBMI25を超えており、このまま増加傾向が続くと2015年には15億人に達すると推計されています。一方、地球上には肥満者とほぼ同じ数の人が飢餓にさらされています。この不均衡は私たちの社会が解決していかなければなりません。食べる量を少し減らしてその分を最貧国へ回せればいいのですが、なかなかそう簡単にはいきません。喫煙については医療費や税金など経済的な視点から、すでに多方面にわたる検討が進んでいます。健康づくりにつながる肥満対策は医療費の削減にもつながるでしょう.そう考えると、そろそろ社会経済的な取り組みをしていかなければならない時期ではないでしょうか.歯周病と肥満との関連はまだまだ不明な点が多いのですが、食に直接関連した歯科医院での助言や指導が、患者さんの肥満解消のモチベーションにつながればと思います。