こんにちは、こさか歯科クリニックです。
虫歯や歯周病、歯がないところを補う治療を行い、
一旦治療が終了しました!となったら、
良い状態を保っていくためにメンテナンスを開始します。
予防の味方 V7ブラシ

ケア用品の一つ、V7歯ブラシ:歯周病、虫歯が始まりやすい歯と歯の間に毛先が入っていく、つまようじ法という磨き方に特化した歯ブラシです。大人の方のメンテナンスに用いています。他の歯ブラシと動かし方が違い、コツが要りますが、軽く動かしても歯と歯の間の歯肉がマッサージされ、清掃効果の高さを感じます。なんと言ってもめちゃくちゃ気持ち良くスッキリできます。
◼️メンテナンスの分類
①予防的メインテナンス
(preventive maintenance)
②治療後メインテナンス
(post-treatment maintenance)
③試行的メインテナンス
(trial maintenance)
④妥協的メインテナンス
(compromised maintenance)
▪️予防的メインテナンスでは、まだほとんど特異的な歯周病菌の感染の経験もなく、したがって歯周組織の破壊もほとんど認められません。歯肉炎を認めることはありますが、プラークの非特異的蓄積によるものでプラークコントロールにより改善します。
メインテナンスプログラムの中心はセルフケアの強化と歯肉縁上のプロケアとなります。
▪️治療後メインテナンスでは、歯周病菌の感染による破壊の既往があって、それに対して歯周治療を行った患者さんに対するメインテナンスということになります。動的治療によってどれだけ改善し、どれだけ問題が残ったかによってメインテナンスプログラムが変わってきます。
▪️試行的メインテナンスでも歯周病菌の感染と破壊の既往があるのですが、望ましい歯周治療を行わず、より侵襲の少ない次善の治療でメインテナンスに移行している場合になります。問題を抱えていますのでトラブルが起こるようでしたら用意している次のオプションに移行することになります。
それに対して妥協的メインテナンスでは、さまざまな理由で積極的な動的治療が行えずメインテナンスに移行していますので、もっともリスクの高い状態になっています。
それでは次項より順を追って各メインテナンスについて詳しく解説をしていきましょう。

歯周病の進行は見た目ではわかりにくいこともあります。歯の周りの顎の骨が、炎症により溶けていくのが歯周病です。
●予防的メンテナンスの特徴
予防的メインテナンスの患者さんは、今までに歯周病菌の感染の経験がほとんどありません。そのため歯周組織の破壊もほとんどなく、炎症があっても歯肉炎程度です。その炎症は可逆的ですので歯周動的治療で健康な状態に戻りやすいわけです。もちろん歯石が沈着していたり、患者さんのプラークコントロールに問題があったりしますので、動的治療では歯肉縁上、歯肉縁下の両方に治療介入が必要になる場合もあるでしょうが、メインテナンスに移行してからのケアの中心は歯肉縁上になります。治療後のメインテナンスと違う点は動的治療におけるわれわれの介入が最小限であるということです。つまり元々リスクが低い患者さんで、その低いリスクを維持していくのが予防的メインテナンスということになります。
動的治療中の歯肉溝は仮性ポケット(pseudo-pocket)といわれるような形態をとっています。必要に応じて根面デブライドメントとセルフケアの強化を行うことにより、それらのポケットはシャローサルカス(shallow sulcus)になります。エックス線写真診断では骨吸収はほとんど認められず、隣接面における骨頂は CEJ(セメントエナメル境)から1~2mm離れたところにあります。動的治療前のポケットも4、5mm程度にとどまることが多く、炎症の程度によってBOP が認められます。動的治療により歯肉
溝は3mm以下に収まり、BOPもかなり軽減しますので、セルフケアレベルの向上を確認のうえ予防的メインテナンスに移行することになります。
予防的メインテナンス患者さんの歯肉溝のほとんどはシャローサルカスです(Schallhorn
RG. 歯周治療成功への道歯周外科をどう考えるか。1990年国際歯学学術会議10周年記念講演より)。これは本来その患者さんの持つ健康な歯肉溝で、プロービング値は3mm以下、上皮性付着の幅は約1mm、BOP や排膿がなく、骨頂から歯肉頂までの距離つまり歯肉の厚みが最低限になっていますので、歯肉退縮のリスクも少ないといわれています。なぜなら歯肉はそれ以上薄くなれないわけですから、さらに歯肉退縮を起こそうと思えば骨吸収が起こることが条件になりますが、浅い歯肉溝には骨吸収の元凶である歯周病菌がほとんど住み着いていないため、いったんできあがったシャローサルカスは歯肉退縮を起こしにくいわけです。
メインテナンスに移行するときに歯肉溝がシャローサルカスになっているのはもっとも望ましいことで、患者さんのセルフケアもわれわれの行うプロケアも容易です。そのため予防的メインテナンスは、もっともリスクの低いメインテナンスといえるでしょう。つまり究極のゴールに近い動的治療のゴールを切っているわけです。メインテナンス中は歯周病菌の定着、感染を起こさないよう歯肉縁上を中心にケアしていくことになります。

メンテナンスで清掃し、歯面を滑沢に、プラークが再形成されにくい状態にします。
●予防的メインメンテナスにおけるメインテナンスプログラム
予防的メインテナンス患者さんは歯肉縁下にはほとんど問題がありませんので、セルフケアのチェックと歯肉縁上のバイオフィルム破壊、PMTC を中心としたメインテナンスプログラムになります。治療時間ももっとも短く済ませることができるでしょう。
まずプラークの残っているところやBOPを認めるところを中心にケアしていきますが、これはいわゆるアンダーブラッシングのチェックということになります。もちろん見た目で炎症が起こっているところもこれに含まれます。

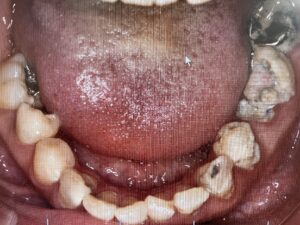
メンテナンスの患者さんの口腔内写真:歯肉は引き締まっており、ピンク色で健康的です。
予防的メインテナンス患者さんの口腔内は、非常にケアの行き届いている場合もよくあります。歯面はピカピカでプロービングしても出血もしないし、すべて3mm以下です。このような口腔内であればブラッシングの指導なんてまったく必要ないと思ってしまいます。しかしここに大きな落とし穴があります。そうです。このような場合は往々にして患者さんはオーバーブラッシングに陥っていることがあるのです。その初期症状をいかに察知するかも非常に大切なことになります。歯肉退縮が進んでいるようなところはないか、知覚過敏が起こっているところや歯肉に傷があるようなところがないか、注意深く観察する必要があります。歯ブラシの毛はどれくらいで開いてくるかとか、歯ブラシの種類が硬いものに変わっていないか、持ち方や動かし方が変わっていないかもチェックしましょう。もしブラッシング圧に不安があるようでしたら、術者磨きをすることで患者さんに正しいブラッシング圧を体験してもらうのもいい方法です。このように見た目パーフェクトでわれわれのかかわれるようなところがないように感じる患者さんでも、必ずどこかにチェックするべきところがあるはずです。
プロケアとして行う細菌バイオフィルム破壊も歯肉縁上を中心に行います。BOP が続いているような部位があれば、歯肉縁下歯石の取り残しがないかどうか確認する必要があるでしょう。PMTCもオーバーPMTCにならないように注意しなければなりません。着色の強いような患者さんは別ですが、そうでなければ研磨性の低いペーストで回転数、側方圧をコントロールしながら、気持ちの良い PMICを心がけています。
知覚過敏を起こしている患者さんや、オーバーブラッシングの結果歯肉退縮を起こしている患者さんの場合、最後にフッ化物歯面塗布を行います。う蝕のリスクの高い患者さんの場合は、フッ化物歯面塗布は必須です。
●予防的メインテナンスのリコール間隔
歯周病菌もほとんどいなくて、歯周組織の環境も整っている予防的メインテナンスは、もっともリスクが低いため、リコール間隔はもっとも長く設定できます。おそらく半年や1年という間隔でも健康を維持できる可能性は高いと思われます。ただし、私個人の意見としては、予防的メインテナンスであってもできれば3ヵ月か4ヵ月に一度は定期健診をしたいところです。というのも予防的メインテナンスでは、患者さんのセルフケアのウェイトが大部分を占めますので、そのセルフケアのレベルがうまく維持できているのかどうかをこまめにチェックしたいからです。あまり期間をあけ過ぎると、いつのまにかもとのブラッシングに戻っていてがっかりということもあります。このあたりは、その患者さんの生活の中でどれだけセルフケアが習慣にまで変容しているかということにかかってぎすので、いきなり長いリコール間隔に設定するのではなく、安定していれば少しずつ間隔を伸ばしていく方が無難でしょう。

基本的に3ヶ月ごとの来院で問題ない方が多いです。
●予防的メインテナンスにおける悪化
予防的メインテナンスであっても悪化することはあります。ただしいきなり骨吸収を起こして深い垂直性骨欠損ができることはありません。まずは歯肉炎が起こることから始まります。この時点ですぐに対処すれば元の健康な歯肉溝、つまりシャローサルカスに戻ります。プロービング値が大きくなったり、プロービング時に出血するようなところをていねいに細菌バイオフィルム破壊を行い、セルフケアの再強化をしましょう。場合によっては少しリコール間隔を短くして、安定を確認してから元のリコール間隔に戻すことも必要かもしれません。
また歯肉退縮が進む場合もあるでしょう。どちらかというとこちらの方が可能性が高いかもしれません。予防的メインテナンスで定期的におみえになる患者さんは、完璧主義者が多いように感じるからです。磨きすぎによる弊害が起こってきていることをお伝えして、その原因を患者さんと一緒に考えていきます。硬い市販の歯ブラシに換えていたり、ブラッシング圧やブラッシング時間が変わっていないかなど具体的な原因を探し、それに対する指導をするように心がけます。
定期健診ご希望の方が多く来院されています。お問い合わせはお気軽にこちらからお願いいたします。